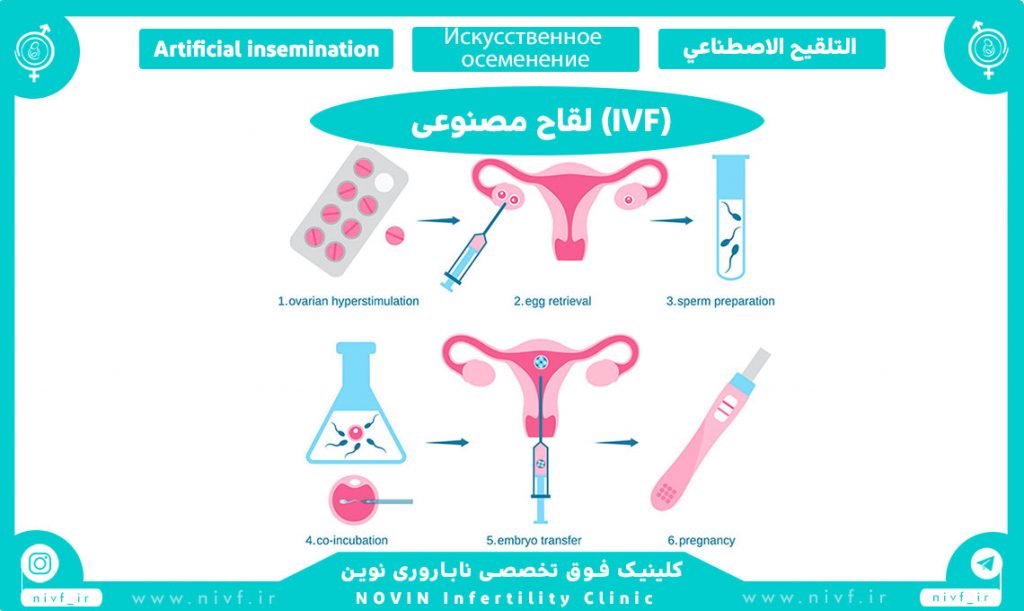
IVF چیست؟

روشIVF، یکی از روشهای کمک باروری (ART) است که پس از تحریک تخمدان ها به وسیله استفاده از داروهای خاص، تخمک های برداشت شده با اسپرم های آماده و شسته شده در خارج از رحم لقاح داده می شوند و پس از تشکیل جنین در محیط آزمایشگاه، جنین به داخل رحم منتقل می شود.
معمولاً در مواردی که شرایط رسیدن اسپرم به تخمک در رحم فراهم نباشد مانند: انسداد لوله های رحمی و چسبندگی لگنی و یا تعداد کم و تحرک پایین اسپرم، از این روش استفاده می شود. همچنین در مواردی که سایر درمان های ساده تر از قبیل تحریک تخمک گذاری و یا عمل IUI ناموفق باشد، زوجین کاندید عملIVF می شوند. در طول یک سیکلIVF، تخمکهای بالغ از تخمدانها برداشته شده و در محیط آزمایشگاهی در مجاورت با اسپرم شوهر قرار داده میشود تا باروری تخمک و عمل لقاح انجام شود. سپس تخم بارور شده در شرایط مناسب کشت داده شده و پس از انجام تقسیمات جنینی در رحم مادر قرار داده میشود. بر حسب مراحل تکاملی جنین و شرایط رحم مادرو پروتکل بیمار جنین ۲ تا ۳ روز پس از تخمک گیری، به رحم منتقل میگردد یا فریز می گردد.
اقدامات قبل از عمل:
در صورتی که روش درمانی IVF پیشنهاد شود، بعداز درخواست آزمایشات هورمونی و ویزیت زوج توسط متخصصان، مراحل زیر طی می شود:
۱- روز دوم یا سوم قاعدگی (در صورت لزوم) برای بررسی وضعیت تخمدان ها و رحم سونوگرافی انجام می شود.
۲- بعد از انجام سونوگرافی با نظر فوق تخصص نازایی، دارو جهت تحریک تخمدان ها تجویز می شود.
۳- طی مرحله مصرف دارو، دو الی سه نوبت سونوگرافی برای بررسی میزان واکنش تخمدان ها انجام می شود.
۴- زمانی که فولیکول ها به اندازه مناسب می رسد معمولا داروی HCG تزریق می شود و بیمار آماده عمل تخمک گیری می شود.
۵- حدود ۳۶ ساعت بعد از تزریق HCG و هم زمان با دریافت نمونه اسپرم از مرد در همان روز، عمل لقاح درون آزمایشگاه انجام می شود.
مراحل مختلف سیکل درمانی IVF :
به طور کلی مراحل انجام عمل IVF را میتوان به ۶ مرحله تقسیم کرد:
۱- تحریک تخمک گذاری بوسیله دارو و سپس کنترل پاسخ تخمدان با سونوگرافی و آزمایش های هورمونی
۲- برداشت تخمک با عمل بیهوشی و تحت هدایت پروپ سونوگرافی
۳- تهیه و آماده سازی اسپرم
۴- لقاح و رشد جنین در محیط آزمایشگاه
۵- تزریق آمپول ها و یا مصرف شیاف واژنی پروژسترون جهت آماده سازی رحم و کمک به لانه گزینی جنین
۶- انتقال جنین با کاتتر مخصوص
۱– تحریک تخمک گذاری:
در این مرحله بسته به شرایط هر فرد، داروهای محرک تخمکگذاری توسط متخصص زنان و نازایی تجویز شده که به موجب آن تعداد زیادی فولیکول حاوی تخمک رشد میکنند. داروهای تحریک تخمکگذاری در پروتکلهای مختلفی به بیماران داده میشود که این پروتکلها بر اساس سلامت بیمار و نیز وضعیت سنی و هورمونی بیمار و صلاحدید پزشک متفاوت خواهد بود و این داروها ممکن است به تنهایی یا در ترکیب باهم استفاده گردند.
داروهای تحریک تخمکگذاری معمولاً از روز دوم یا سوم سیکل قاعدگی بر اساس برنامه درمانی شروع میشود و از روز هشتم یا نهم جهت کنترل و بررسی رشد فولیکولهای حاوی تخمک، متخصص مربوطه سونوگرافی مکرر از تخمدان را بعمل می آورد و گاهی تهیه نمونه خون جهت بررسی هورمونهای استروژن و LH صورت می گیرد. هنگامی که فولیکولها به حد بلوغ رسیدند در اکثر موارد آمپول HCG بصورت عضلانی تزریق گردد. ۳۴ تا۳۶ ساعت پس از تزریقHCG ، عمل پونکسیون تخمدان ( تخمک کشی) با هدایت دستگاه سونوگرافی اتجام می شود.
۲– برداشت تخمک:
۳۴ الی ۳۶ ساعت پس از تزریق HCG ، تخمدانها بزرگشده و معمولاً در نزدیکی دیواره واژن قرار میگیرند که در این زمان عمل پونکسیون تخمدان انجام می شود. بیمار تحت بی حسی موضعی با داروهای آرام بخش و یا تحت بی هوشی کامل قرار می گیرد. این کار با هدایت سونوگرافی و از راه واژن انجام می گیرد. در این روش واژن با محلول ضد عفونی شستشو داده شده و سپس پروب مخصوص سونوگرافی به همراه سوزن مخصوص از راه واژن وارد شده و با سوراخ کردن فولیکولها، محتوای آنها که تخمک و مایع فولیکولی است به وسیله پمپ مکش جمعآوری و خارج و در داخل لوله آزمایش جمع آوری می شود. در بعضی موارد استخراج تخمک از طریق لاپاراسکوپی انجام میگیرد. لاپاراسکوپی یک روش جراحی است که معمولاً نیاز به بیهوشی عمومی دارد. در این روش پزشک با استفاده از دستگاه لاپاراسکوپ قادر به مشاهده تخمدانها و لولههای رحمی میشود و مستقیماً از تخمدان، با استفاده از دستگاه مکنده، فولیکولها را تخلیه مینماید. عمل پونکسیون تخمدان حدود ۳۰ دقیقه طول می کشد. احتمالا، مختصر درد و سوزش و یا خونریزی خفیف بعد از به هوش آمدن احساس میشود که این حالت حداکثر در طی دو روز بهبودی کامل می یابد.

۳- تهیه و آماده سازی اسپرم:
صبح روز جمعآوری تخمکها، مایع منی از همسر بیمار تهیه و سپس در ازمایشگاه آندرولوژی پس از بررسی اولیه اسپرم ها با روش swim up شسته می شود. پس از شستشو و آماده سازی اسپرم، نمونه جهت لقاح به آزمایشگاه ART تحویل داده می شود.
۴- عمل لقاح:
عمل لقاح یا باروری در محیط مناسب آزمایشگاه انجام می گیرد. پس از جدا سازی تخمک از مایع فولیکولی جمع آوری شده در عمل پونکسیون، سلولهای دور تخمک به کمک آنزیم جدا میشوند. پس از ۲ ساعت انکوبه شدن تخمک، اسپرم در کنار تخمک در ظرفی ریخته می شود. معمولا تعداد ۱۵۰۰۰۰ اسپرم به ازای هر تخمک (اووسیت) و در صورتی که علت ناباروری مرد باشد، از ۵۰۰۰۰۰ اسپرم به ازای هر تخمک استفاده می کنند. اگر اسپرم سالم و فعال مرد کافی باشد، اسپرمها و تخمکها در مجاورت یکدیگر در محیط های کشت جنین در طول شب در انکوباتور CO2 که شرایطی مانند رحم مادر فراهم میکند، در دمای ۳۷ درجه سانتی گراد قرار میگیرند تا اسپرم خودش وارد تخمک شده و آن را بارور کند. حدود ۱۲ تا ۱۸ ساعت پس از انجام لقاح، نتیجه بررسی شده و از باروری و وضعیت مناسب آن اطمینان حاصل می شود.

ولی اگر اسپرم مرد ضعیف بوده و یا مشکل داشته باشد, می توان اسپرم های سالم را با سوزن های بسیار ریز، با کمک میکروسکوپ، به درون تخمک تزریق نمود (میکرو اینجکشن یا همان ICSI). اگر تخمک ها با موفقیت بارور شده باشند، به طور طبیعی رشد کرده و پس از ۳-۲ روز که به شکل توپی از سلولها (جنین)، درمیآیند. در روز سوم بسته به پروتکل و شرایط بیمار و همچنین کیفیت جنین ها، جنین های تشکیل شده منتقل یا فریز می گردند. تشکیل شدن جنین و تعداد و کیفیت آنها بستگی به تعداد و کیفیت تخمک و اسپرم دارد.
۵- آماده سازی رحم جهت کمک به لانه گزینی جنین:
قبل از انتقال جنین فریز داروهایی بر اساس سابقه و شرایط بیمار به منظور تقویت اندومتر و آماده سازی رحم جهت انتقال تجویز می شود و در سیکل انتقال متخصص مربوطه سونوگرافی مکرر از رحم جهت بررسی شرایط رحمی و وضعیت اندومتر بعمل می آورد که در صورت پاسخ نامناسب رحم و عدم رشد اندومتر جهت بیمار اقدامات کمکی از قبیل PRP انجام می شود و با این روش رحم برای انتقال آماده می شود.
۶- انتقال جنین:
انتقال جنین به رحم پر هیجان ترین مرحله است. ساده تر از مرحله برداشت تخمک می باشد و نیازی به بیهوشی ندارد. دو تا سه روز بعد از باروری تخمکها، جنینهای مناسب برای انتقال به رحم انتخاب میشوند. معمولاً اگر سن مادر کمتر از ۴۰ سال باشد، دو یا سه جنین منتقل میشود؛ ولی اگر سن مادر از ۴۰ سال بیشتر باشد، حداکثر سه جنین قابل استفاده است. روش دیگری هم برای انتقال جنین وجود دارد که در آن جنین در روز پنجم و یا ششم باروری (بلاستوسیست) منتقل میشود.
در زمان انتقال فرد بر روی تخت معایته دراز کشیده و یک اسپکولوم (Speculum) وارد واژن میشود تا دیوارههای واژن را از یکدیگر جدا نگهدارد، سپس کاتتر (یک لولۀ بلند، باریک و قابل انعطاف) از دهانه رحم (مسیر واژینال)، وارد رحم میشود و جنینها از طریق این لوله وارد رحم خواهند شد. حدود ۳۰ الی ۶۰ ثانیه کاتتر در رحم باقی مانده و سپس آن را خارج می کنند. معمولاً فرد یک الی چهار ساعت بعد از عمل انتقال میتواند از مرکز درمانی ، با صلاحدید پزشک متخصص مرخص شود. پس از گذشت ۱۲ تا ۱۴ روز از انتقال جنین، مقدار هورمون HCG موجود در خون بیمار اندازهگیری میشود که افزایش این هورمون اولین نشانهی بارداری است.

مراقبت های پس از عمل برداشتن تخمک
ممکن است پزشک داروهایی شامل آنتیبیوتیک به منظور پیشگیری از عفونت (به منظور کاهش التهاب در اندامهای تناسلی) تجویز نماید. باید توجه داشت که این داروها دقیقاً به شیوهای که توصیه شدهاند استفاده شوند.
باید دقت کرد که در صورت مشاهده هر یک از موارد زیر، با پزشک معالج مشورت شود :
درد شدید شکمی یا متورم شدن شکم
حالت تهوع شدید یا استفراغ بیوقفه
دمای بدن بالاتر از ۳۸ درجه سانتیگراد
ضعف یا سرگیجه
مشکل در دفع ادرار یا دفع ادرار دردناک
خونریزی شدید واژن (خونریزیهای کم، طبیعی است)
مزایا و محدودیت های عمل IVF
یکی از مزایای IVF این است که قبل از انتقال جنین، عمل لقاح قابل مشاهده است و در صورتی که اسپرم با تخمک لقاح پیدا نکند می توان در نوبت های بعدی شرایط لقاح را تغییر داد. مزیت دیگر IVF این است که اگر یک بیمار فاقد لوله های رحمی باشد نیز بدون مشکل، عمل IVF انجام می شود. اما محدودیت IVF آن است که میزان بارداری در زنان بالای ۴۰ سال به علت پایین بودن کیفیت تخمک ها ی زن کاهش می یابد.
۱۴ روز بعد از انتقال جنین می بایست آزمایش بارداری انجام شود.

رفرنس: کتاب ناباروری به زبان ساده
کاری از گروه آموزشی مرکز درمان ناباروری نوین