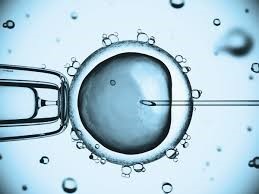
ICSI یا میکرواینجکشن چیست؟
یکی از روشهای درمانی جهت زوجین با مشکلات لوله رحم، اندومتریوز، ناباروری نامشخص و یا ناباروری مردانه (زمانی که اسپرم مرد از نظر تعداد، تحرک و یا شکل کیفیت لازم را ندارد) تکنیک ICSI می باشد. همچنین در مواردی که چندین مرتبه عمل IVF انجام شده و منجر به بارداری نشده، از عمل میکرواینجکشن استفاده می شود. از مزایای روش میکرواینجکشن این است که حتی اگر یک اسپرم سالم از مرد وجود داشته باشد این عمل قابل انجام است.
ICSI یا میکرواینجکشن مانند IVF و IUI یکی از روشهای کمک باروری (ART) است. در IVF و ICSI، تخمک خانم با اسپرم مرد در خارج از بدن، در محیط آزمایشگاه باهم ترکیب میشوند و پس از لقاح، جنین حاصله در داخل رحم خانم گذاشته میشود. تفاوت IVF و ICSI در نحوه لقاح یافتن تخمک است. در IVF اسپرم در معرض تخمک قرار داده میشود تا خودش وارد تخمک شود درحالیکه در ICSI اسپرم با سوزن مخصوص به داخل تخمک وارد میشود تا عمل لقاح صورت گیرد . میزان موفقیت این روش برای هر انتقال جنین در مراکز درمان ناباروری، بر اساس شرایط آزمایشگاه جنین شناسی و دقت متخصصین زنان در روند درمان، همچنین وضعیت اسپرم و تخمک و سن زن مورد ارزیابی قرار میگیرد. با توجه به شرایط گوناگون، میزان موفقیت در هر بار انجام عمل انتقال جنین متفاوت است و معمولاً بین ۳۰-۴۰ درصد میباشد .
اقدامات لازم قبل از درمان
۱ -بررسی آزمایشات قبلی زوجین
۲- آزمایش مایع منی آقا (اسپرم)
۳- آزمایش خونی و هورمونی خانم در صورت صلاحدید
۴ -بررسی وضعیت رحم و تخمدان های خانم از طریق سونوگرافی ترانس واژینال
مراحل مختلف سیکل درمانی ICSI:
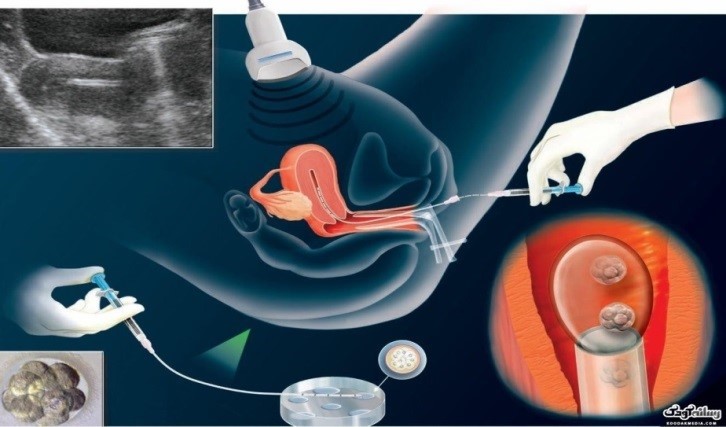
به طور کلی مراحل انجام عمل ICSI را میتوان به ۶ مرحله تقسیم کرد: ۱- تحریک تخمک گذاری بوسیله دارو و سپس کنترل پاسخدهی تخمدان ها با سونوگرافی ۲- برداشت تخمک با کمک دستگاه سونوگرافی زیر بیهوشی ۳- تهیه و آماده سازی اسپرم در همان روز ۴- انجام لقاح در محیط آزمایشگاه ۵- تزریق آمپول ها و یا مصرف شیاف واژینال پروژسترون جهت آماده سازی رحم و کمک به لانه گزینی جنین ۶- انتقال جنین با کاتتر مخصوص
۱–تحریک تخمک گذاری:
تحریک تخمک گذاری با استفاده از داروهای تجویز شده توسط متخصص زنان و نازایی انجام می گیرد. با تجویز داروهای محرک تخمکگذاری، در تخمدانهای بیمار، تعداد زیادی فولیکول حاوی تخمک رشد میکنند. در حالت طبیعی در هر سیکل قاعدگی تعدادی از فولیکولهای تخمدان شروع به رشد کرده ولی در مسیر رشد تنها یکی از فولیکولها به مرحله بلوغ کامل رسیده و در فرآیند تخمکگذاری از تخمدان رها میشود و بقیه در این مسیر تحلیل رفته و از بین می روند. ولی با تجویز این داروها، تعداد بیشتری از فولیکولهای تخمدان رشد یافته و به بلوغ نهایی میرسند و زمینه برای جمعآوری تعداد تخمک بیشتر فراهم میآید. با افزایش تعداد تخمکهای جمعآوری شده تعداد جنینهای حاصل افزایشیافته و در نهایت شانس باروری افزایش مییابد. داروهای تحریک تخمکگذاری در پروتکلهای مختلفی به بیماران داده میشود که این پروتکلها بر اساس وضعیت بیمار و نیز وضعیت سن و هورمونی بیمار و صلاحدید پزشک متفاوت است. این داروها ممکن است به تنهایی یا در ترکیب باهم استفاده گردند.
داروهای تحریک تخمکگذاری معمولاً از روز دوم یا سوم سیکل قاعدگی بسته به نوع پروتکل درمانی شروع میشود و روز هشتم یا نهم جهت کنترل و بررسی رشد فولیکولهای حاوی تخمک، سونوگرافی از تخمدان را بعمل می آید و گاهی تهیه نمونه خون جهت بررسی هورمونهای استروژن و LH صورت می گیرد. هنگامی که فولیکولها به بلوغ کافی رسیدند در اکثر موارد آمپول HCG بصورت عضلانی تزریق گردد. ۳۴ تا۳۶ ساعت پس از تزریق HCG ، عمل پونکسیون تخمدان ( تخمک کشی) با هدایت دستگاه سونوگرافی اتجام می شود.
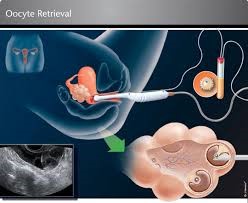
۲– برداشت تخمک:
۳۴ الی ۳۶ ساعت پس از تزریق HCG ، تخمدانها به اندازه پرتقال متوسط بزرگشده و معمولاً در نزدیکی دیواره واژن قرار میگیرند و در این زمان عمل پونکسیون تخمدان انجام می شود. بیمار تحت بی حسی موضعی با داروهای آرام بخش و یا تحت بی هوشی کامل قرار می گیرد. کشیدن تخمک با هدایت سونوگرافی و از راه واژن (مهبل) انجام می گیرد. در این روش واژن با محلول ضد عفونی شستشو داده شده و سپس پروب مخصوص سونوگرافی به همراه سوزن مخصوص از راه واژن وارد شده و با سوراخ کردن فولیکولها، محتوای آنها که تخمک و مایع فولیکولی است به وسیله پمپ مکش جمعآوری، خارج و در داخل لوله آزمایش جمع آوری می شود. در بعضی موارد استخراج تخمک از طریق لاپاراسکوپی انجام میگیرد. لاپاراسکوپی یک روش جراحی است که معمولاً نیاز به بیهوشی عمومی دارد. در این روش پزشک با استفاده از دستگاه لاپاراسکوپ قادر به مشاهده تخمدانها و لولههای رحمی میشود و مستقیماً از تخمدان، با استفاده از دستگاه مکنده، فولیکولها را تخلیه مینماید. عمل پونکسیون تخمدان حدود ۳۰ دقیقه طول می کشد. احتمالا، مختصر درد و سوزش و یا خونریزی خفیف بعد از به هوش آمدن احساس میشود که این حالت حداکثر در طی دو روز بهبودی کامل می یابد.
۳- تهیه و آماده سازی اسپرم:
صبح روز عمل جمعآوری تخمکها، مایع منی از همسر بیمار تهیه و سپس در ازمایشگاه آندرولوژی پس از بررسی اولیه بر اساس شرایط بیمار، با استفاده از یکی از روش ها شامل: روش zetta ، روش اریکسون و یا روش swim up، شستشوی اسپرم صورت می گیرد. پس از شستشو و آماده سازی اسپرم، نمونه جهت تزریق به تخمک به آزمایشگاه ART تحویل داده می شود.
۴- عمل لقاح:
عمل لقاح در محیط مناسب آزمایشگاه انجام می گیرد. پس از جدا سازی تخمک از مایع فولیکولی جمع آوری شده در عمل پانکچر یا همان تخمک گیری، سلولهای دور تخمک به کمک آنزیم جدا میشوند. پس از ۲ ساعت انکوبه شدن تخمک ، اسپرم با سوزن مخصوص و با کمک میکروسکوپهای بسیار پیشرفته به داخل تخمک تزریق میشود.
تخمک های لقاح داده شده در درون انکوباتور ۳۷ درجه سانتیگراد و multi gas به مدت ۳ روز قرار داده می شوند. عمل لقاح معمولا ۲۰-۱۶ ساعت بعد از تزریق اسپرم به داخل تخمک صورت می گیرد. در روز سوم بسته به پروتکل و شرایط بیمار و همچنین کیفیت جنین، جنین های تشکیل شده منتقل یا فریز می گردند. تشکیل شدن جنین و تعداد و کیفیت آنها بستگی به تعداد و کیفیت تخمک و اسپرم دارد.
۵- آماده سازی رحم جهت کمک به لانه گزینی جنین:
جهت انتقال جنین فریز، داروهایی بر اساس شرایط و تشخیص پزشک جهت آماده سازی اندومتر رحم تجویز می شود و در سیکل انتقال متخصص مربوطه، یک تا دو نوبت سونوگرافی از رحم جهت بررسی شرایط رحمی و وضعیت اندومتر بعمل می آورد و با این روش رحم، برای انتقال جنین آماده می شود.
۶- انتقال جنین:
انتقال جنین به رحم پر هیجان ترین مرحله است. ساده تر از مرحله برداشت تخمک می باشد و نیازی به بیهوشی ندارد. دو تا سه روز بعد از باروری تخمکها (مرحله امبریو)، جنینهای مناسب برای انتقال به رحم انتخاب میشوند. معمولاً اگر سن مادر کمتر از ۴۰ سال باشد، دو یا سه جنین منتقل میشود؛ ولی اگر سن مادر از ۴۰ سال بیشتر باشد، حداکثر سه جنین قابل استفاده است. روش دیگری هم برای انتقال جنین وجود دارد که در آن جنین در روز پنجم و یا ششم باروری (بلاستوسیست) منتقل میشود.
در زمان انتقال جنین، فرد بر روی تخت معاینه درازکشیده و یک اسپکولوم (Speculum) وارد واژن میشود تا دیوارههای واژن را از یکدیگر جدا نگهدارد، سپس کاتتر (یک لولۀ بلند، باریک و قابل انعطاف) از دهانه رحم (مسیر واژینال)، وارد رحم میشود و جنینها از طریق این لوله وارد رحم خواهند شد. معمولاً فرد یک الی چهار ساعت بعد از عمل انتقال جنین، میتواند از مرکز درمانی و با صلاحدید پزشک متخصص مرخص شود.
پس از گذشت ۱۲ تا ۱۴ روز از انتقال جنین، مقدار هورمون HCG موجود در خون بیمار اندازهگیری میشود که افزایش این هورمون اولین نشانهی بارداری است.
مراقبت های پس از ICSI
پرهیز از مصرف سیگار، قهوه، الکل و داروها
اجتناب از فعالیتهای شدید و کارهای سنگین خانه (حتی کار با جاروبرقی)
خودداری از داشتن رابطۀ جنسی (مقاربت و ارگاسم) تا زمان شنیدن ضربان قلب جنین در سونوگرافی
استفاده نکردن از حمام آفتاب، سونای گرم، وان آب داغ و جکوزی
خودداری از انجام فعالیتهای ورزشی چون دویدن، شنا، اسبسواری، ایروبیک یا تنیس
خودداری از بلند کردن وسایل سنگین
عدم استفاده از دوش واژینال یا تامپون
آرامش روحی و روانی و پرهیز از شرایط پراضطراب جهت افزایش موفقیت عمل
رفرنس: کتاب ناباروری به زبان ساده کاری از گروه آموزشی مرکز درمان ناباروری نوین